Bất thường về não và cột sống của thai nhi là mối quan tâm hàng đầu của các bác sĩ sản phụ hiện nay. Giãn não thất là một trong những dị tật phổ biến và chiếm khoảng 0,15% trong các trường hợp sàng lọc trước sinh.
Giãn não thất (Ventriculomegaly) là gì?
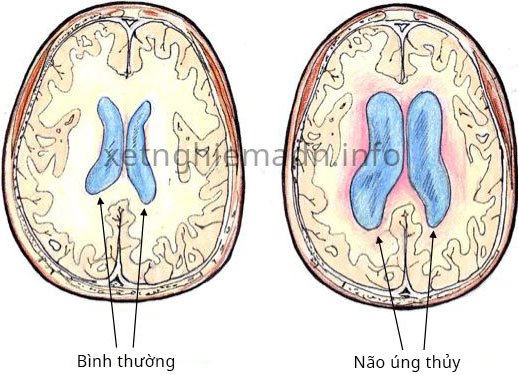
Dịch não tủy (cerebrospinal fluid – CSF) là một chất lỏng trong suốt, bao quanh lấy não cũng như tủy sống và chứa đầy trong các khoang. Những khoang này được gọi là não thất. Chúng tồn tại thành một cặp, gần vị trí trung tâm não và được gọi là não thất bên. Mỗi não thất bên thường có kích thước dưới 10mm. Tuy nhiên, nếu phần dịch tủy này bị ứ đọng, chứng giãn não thất sẽ hình thành. Não thất càng giãn nhiều, các mô não sẽ càng ít đi và gây nhiều nguy hiểm đến sự phát triển của trí não của thai nhi. Bệnh thường xuất hiện nhiều ở thai nhi nam hơn so với thai nhi nữ.
Cấp độ bệnh được phân loại dựa vào đường kính của não thất như sau: nhẹ (10 – 12 mm), trung bình (12,1 – 14,9 mm) và nặng (≥15 mm). Giãn não thất cấp độ nặng được gọi là não úng thủy, một dị tật thần kinh nghiêm trọng làm ảnh hưởng đến sự phát triển thể chất và tinh thần của trẻ sau khi sinh. Theo nghiên cứu của giáo sư Barzilay và cộng sự về việc điều tra về cấp độ bệnh giãn não thất tại trung tâm y tế Sheba vào năm 2017 cho biết tỷ lệ bệnh nhẹ chiếm 73%, trung bình chiếm 22,7% và nặng chiếm 4,3%.
Nguyên nhân
Bất thường nhiễm sắc thể (trisomy 9, 13, 18, 21) và đột biến đơn gen (hội chứng Meckel, Median Cleft-Face, Anterior Sacral Meningomyelocele) là một trong những nguyên nhân phổ biến gây nên tình trạng giãn não thất ở thai nhi. Trong đó, trisomy 21 gây nguy cơ bệnh nặng gấp 4 lần. Một số trường hợp nhiễm trùng trong thai kỳ có thể ảnh hưởng đến sự phát triển não bộ của trẻ. Trong đó, nhiễm virus Cytomegalo, Toxoplasmosic, Varicella Zoster, Rubella, Parovirus B19 có nhiều khả năng gây nên giãn não thất. Một trường hợp hiếm gặp được ghi nhận bởi Sloan và cộng sự năm 2017, một phụ nữ mang thai 19 tuổi bị nhiễm virus herpes simplex và không phát hiện bất thường vào tuần 18. Tuy nhiên, kết quả siêu âm ở tuần thai 33 cho thấy thai nhi mắc chứng giãn não thất. Ngoài ra, các dị tật khác ở não như hội chứng Chiari, thoát vị màng não hoặc các bất thường hố sau cũng là những nguyên gây bệnh. Bên cạnh những nguyên nhân kể trên, nhiều trường hợp vẫn chưa được bác sĩ tìm ra nguyên nhân.
Tuổi mẹ không là nguy cơ ảnh hưởng đến việc xuất hiện bệnh giãn não thất. Bên cạnh đó, mặc dù bất thường nhiễm sắc thể là nguyên nhân gây bệnh nhưng chúng không ảnh hưởng đến mức độ nặng nhẹ của bệnh.
Hậu quả
Việc dự đoán về sự phát triển trẻ về sau còn tùy thuộc vào diễn biến của giãn não thất và các nguyên nhân gây ra. Nếu từ lúc phát hiện bệnh đến lúc sanh, giãn não thất chỉ ở mức độ nhẹ thì tỷ lệ trẻ sống sót là 90%. Trong trường hợp này, 93% trẻ ra đời vẫn phát triển bình thường.
Tuy nhiên, nếu trong giai đoạn thai kỳ, mức độ giãn não thất tăng từ mức độ trung bình đến não úng thủy thì tỷ lệ trẻ được sinh ra đời là khoảng 42,9%. Trẻ vẫn có cuộc sống không khác những đứa trẻ bình thường khác với tỷ lệ từ 62,5 -75%. Trong những trường hợp còn lại, trẻ có thể mắc một số vấn đề như sau:
- Chậm phát triển
- Khó khăn chuyển động mắt: không có khả năng nhìn lên hoặc liên tục nhìn chằm chằm xuống đất
- Phát triển đầu nhanh bất thường
- Phồng điểm mềm
- Dị tật cấu trúc não như thiếu thể chai (corpus callosum) và nứt đốt sống (spina bifida)
- Kén ăn và thường xuyên nôn mửa
- Hay buồn ngủ bất thường và thường xuyên cáu gắt
Phương pháp chẩn đoán
Siêu âm là phương thức ban đầu trong việc chẩn đoán sự giãn nở song song hoặc một trong hai não thất, nhưng phương pháp này chỉ hiện thị một trong hai não thất. Một số yếu tố có thể gây khó khăn trong siêu âm như vị trí bào thai, bản chất môi trường cơ thể người mẹ và khối lượng nước ối.
Chính vì vậy, sau siêu âm, việc sử dụng phương pháp MRI ở tuần thai 32 có thể cung cấp thêm thông tin và cho phép phát hiện tốt hơn các bất thường liên quan đến não (thiếu thể chai, bệnh lỗ não – porencephaly, suy sản tiểu não – cerebellar hypoplasia). Bên cạnh độ chính xác cao, phương pháp này đảm bảo an toàn cho thai nhi vì không có tia X. Ngoài ra, sự kiểm tra đột biến nhiễm sắc thể cũng thực hiện kết hợp bởi vì bất kì dị tật về các bộ phận khác cũng có thể khiến bệnh trở nên tồi tệ hơn.
Một số phương pháp chẩn đoán khác cũng được đề xuất thực hiện như:
- Xét nghiệm máu của mẹ đối với kháng thể kháng tiểu cầu trong trường hợp thai nhi xuất huyết não
- Xét nghiệm nhiễm trùng Torch được sử dụng để sàng lọc phụ nữ mang thai và trẻ sơ sinh nhằm tìm kháng thể với bệnh truyền nhiễm trong bảng Torch (Toxoplasmosis, Rubella, Cytomegalovirus và Herpes simplex virus)
Kết quả được đánh giá bình thường thông qua các phương pháp chẩn đoán khi:
- Tâm thất của thai nhi chỉ được mở rộng nhẹ (đo kích thước 10-15 mm)
- Không có vấn đề gì khác về não khi quan sát trên siêu âm
- Kết quả xét nghiệm di truyền là bình thường
Phương pháp điều trị
Tùy theo mức độ giãn não thất nặng hay nhẹ mà phương pháp điều trị được đề xuất một cách thích hợp. Tuy nhiên các bác sĩ khuyến cáo rằng giãn não thất rất khó để tiên đoán sự phát triển nên không thể chẩn đoán và đưa ra cách điều trị tốt nhất.
Trong giai đoạn thai kỳ, nếu thai nhi có não thất to hoặc bất thường mà không có các biến chứng khác, xác suất đứa trẻ được sinh ra và phát triển bình thường là hoàn toàn có thể xảy ra. Trong trường hợp giãn não thất quá to kết hợp với các dị tật khác, hoặc có kết luận bất thường nhiễm sắc thể, các bác sĩ sẽ khuyên đình chỉ thai kỳ để giảm nhẹ gánh nặng cho gia đình và xã hội. Tuy nhiên, trong trường hợp chu vi đầu của thai nhi trên 40 cm, việc mang thai bắt buộc phải ngưng lại.
Trong giai đoạn sau khi sinh, các chuyên gia nhi khoa sẽ kiểm tra sức khỏe em bé để xác định hướng điều trị. Mục tiêu của điều trị là cung cấp con đường để dịch não tủy thoát ra, gọi là ventriculoperitoneal shunt (VP shunt). Bác sĩ giải phẫu thần kinh sẽ chèn một đầu của ống thông dài, mỏng, linh hoạt vào não thất và đặt đầu kia thông dưới da và mở rộng nó xuống ngực và bụng, nơi mà dịch não tủy có thể chảy ra và bị hấp thu bởi khoang bụng. Đứa bé sẽ mang ống dẫn này suốt đời và cuộc sống của bé phụ thuộc hoàn toàn vào sự hoạt động của ống dẫn. Tuy nhiên, các thiết bị ống dẫn rất dễ bị nhiễm trùng và gặp nhiều biến chứng với tỷ lệ thất bại lớn (khoảng 80%). Trong trường hợp lắp thiết bị thành công, gia đình cần đưa bé đi khám định kì 6 tháng – 1 năm để các bác sĩ theo dõi và phát hiện kịp thời các biến chứng do ống dẫn gây ra.
Cần làm gì để thai nhi khỏe mạnh?
Từ tuần thai thứ 13 -26, những chỗ chứa đầy chất lỏng nằm trong não thai được kiểm tra thường xuyên. Nếu siêu âm phát hiện não thất có kích thước dưới 10mm, thì vấn đề này không đáng lo ngại. Thai phụ chỉ cần thường xuyên đến bác sĩ theo định kỳ để theo dõi, không cần can thiệp hay quá lo lắng.
Trong trường hợp siêu âm phát não có phát hiện bất thường, thì tùy theo mức độ mà các bác sĩ sẽ tiến hành xét nghiệm nhiễm sắc thế bằng phương pháp NIPT hoặc chọc ối, hay xét nghiệm virus gây bệnh não úng thủy. Nếu kết quả xét nghiệm không có những bất thường, bác sĩ sẽ tiếp tục theo dõi và chăm sóc thai nhi cho đến khi sinh. Còn trong trường hợp nếu bị úng thủy não, thai phụ cần đi bệnh viện ngay lập tức để bác sĩ đưa ra hướng điều trị thích hợp.
Tài liệu tham khảo
- Aydın, Özgür, et al., 2013. Evaluation of fetal ventriculomegaly. J Clin Exp Invest www.jceionline.org Vol 4.2.
- Barzilay, E., et al., 2017. Fetal brain anomalies associated with ventriculomegaly or asymmetry: an MRI-based study. American Journal of Neuroradiology 38.2: 371-375.
- Craig, Alexander, Robert M. Lober, and Gerald A. Grant, 2015. Complex Fetal Care: Implications of Fetal Ventriculomegaly: A Neurosurgical Perspective. NeoReviews 16.4: e254-e259.
- Children’s National Health System. Pediatric Ventriculomegaly Retrieved May 14, 2018 from https://childrensnational.org/choose-childrens/conditions-and-treatments/fetal-carepregnancy/ventriculomegaly.
- Fetal Health Foundation. Ventriculomegaly. Retrieved May 14, 2017 from http://www.fetalhealthfoundation.org/fetal-syndromes/ventriculomegaly/.
- Griffiths, P. D., et al, 2010. A prospective study of fetuses with isolated ventriculomegaly investigated by antenatal sonography and in utero MR imaging. American Journal of Neuroradiology 31.1: 106-111.
- Lam and Kumar, 2014. Evolution of Fetal Ventricular Dilation in Relation to Severity at First Presentation. J Clin Ultrasound 42:193-198.
- Melchiorre et.al, 2009. Counseling in isolated mild fetal ventriculomegaly Ultrasound Obstet Gynecol 34:212-224.
- P.D.Griffiths, M.J.Reeves , J.E.Morris, G.Mason, S.A.Russell, M.N.J.Palley, 2010 A prospective study of fetuses with isolated ventriculomegaly invastigated by antenatal sonography and in utero MR imaging. AJNR Org 106-11.
- Sethna, et.al, 2011. Prevalence, Natural History, and Clinical Outcome of Mild to Moderate Ventriculomegaly. Obstet Gynecol 117:867-76.
- Sloan, Jenna K., Chase R. Cawyer, and Nathan S. Drever, 2017. Fetal ventriculomegaly and herpes encephalitis following primary maternal herpes simplex infection. Baylor University Medical Center Proceedings. Vol. 30. No. 4. Taylor & Francis.
- The fetal medicine foundation. Ventriculomegaly. Retrieved May 14, 2018 from https://fetalmedicine.org/education/fetal-abnormalities/brain/ventriculomegaly.
- UCSF Fetal Treatment Center, 2013. What is ventriculomegaly?. Retrieved May 14, 2018 from https://fetus.ucsf.edu/ventriculomegaly.
<Hải Uyên tổng hợp>